(여성건강간호학) 태아건강사정 02
생물리학적 사정 (계속)
초음파 (계속)
초음파 검사의 진단목적 (계속)
⑥ 태아의 안녕
– 초음파로 심장의 운동, 박동의 가변성, 태아의 호흡움직임, 태아소변의 산물(방광용량으로 측정), 태아의 사지와 두부의 움직임, 태아순환 시 맥관계 파형의 분석 등을 통해 확인
– 태아의 호흡움직임
- 태아는 7개월에 콧구멍이 뚫리면서 호흡을 하는 흉내를 내기 시작함
- but 아직 폐에 공기가 없기 때문에 실제로 숨을 쉬지는 못함
- 태아가 양수 안에서 호흡 연습을 하는 것은 태어나면 공기 호흡을 할 수 있게 함
- 태아가 호흡 연습하다가 양수를 잘못 들이키면 딸꾹질도 하게 됨
예) 임부의 흡연 또는 음주 시 태아 움직임 감소
고혈당시 태아 움직임 증가
→ 태아 사지와 두부의 움직임은 신경학적 발달의 평가 위해 사용됨
양수의 양
– 양수의 양은 과다 또는 과수에 상관없이 / 태아질환과 관계
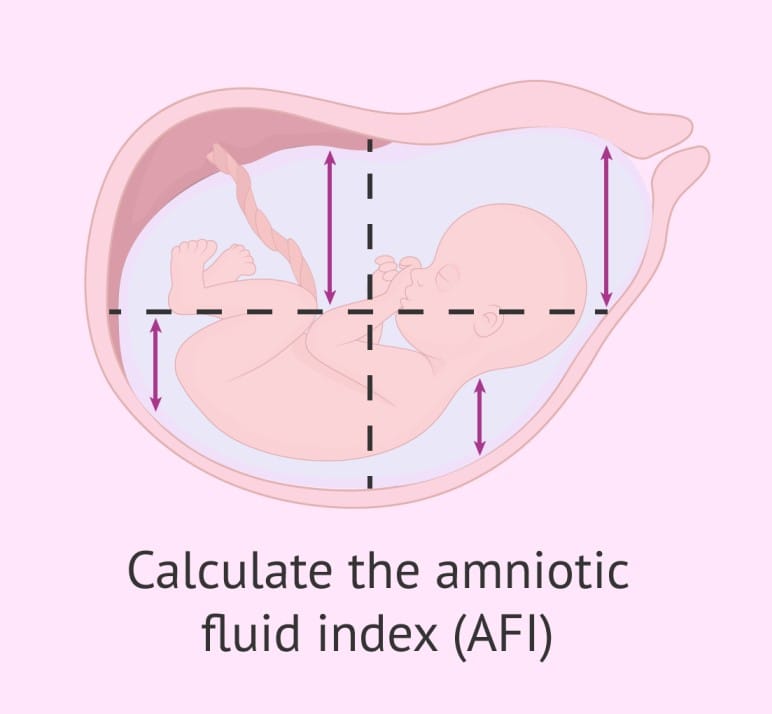
– 양수의 양 평가방법 : 양수지수(AFI, amniotic fluid index)
예) 자궁태반관류 감소 → 태아 신혈류량과 소변량 감소 → 저산소증과 양수량 감소 초래 → 자궁태반 기능 사정 가능함
– 양수지수 측정법과 결과
① 모체의 배꼽주위를 4등분 함
② 각기 등분한 부분에서 가장 큰 양수포켓의 수직길이를 측정하여 각 등분의 길이를 합친 수
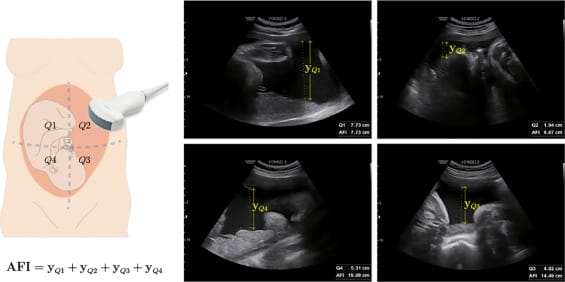
– 결과
- 양수과소
- 양수지수 5cm 미만 (혹은 양수량 500ml 미만)
- 원인 : 선천성 기형(무신장증, 양수생성문제), 태아 성장지연, 분만 중 태아곤란증
- 정상 : 5~24cm (혹은 양수량 500~1,000ml)
- 양수 과다
- 양수지수 24cm 이상 (혹은 양수량 1,500~2,000ml 이상)
- 원인 : 신경관 결손, 위장관폐쇄(양수삼킴의 문제), 다태임신, 태아수종 등
도플러 혈액분석
– 도플러의 초음파를 이용하여 태반 혈류와 태아 체내의 혈류흐름이 방해하는 정도를 사정하는 검사
→ 자궁 내 성장지연, 조기분만 등 고위험 임신 관리에 도움
– 방법
- 비침습적 검사로 임부의 복부에 젤을 묻힌 도플러초음파기를 대면
- 제대동맥의 혈류를 systolic/diastolic(S/D) ratio로 나타냄
→ 자궁동맥, 자궁정맥, 정맥관, 태아의 중뇌동맥으로도 검사 가능
– 원리 : 태아의 심장 주기에서 수축기가 최고일 때 혈류속도와 이완기말 혈류속도의 차이를 측정하여 S/D ratio로 나타냄
→ 태아혈관이 좁아지거나 막히거나, 태아의 말초혈관이 증가하면 태아 심장의 이완기 혈류흐름이 감소하므로 S/D ratio 증가
예) 임신 30주 이후 R/D ratio가 계속 증가 → 태반기능부전으로 인한 태아발육지연 의심
– 비정상적인 비율 : 염색체 이상, 모체의 홍반루프스, 심한 흡연
생물리학적 계수 (Biophysical profile, BPP)
– 생물리학적 활동을 관찰하면 태아의 중추신경계 기능 정도를 측정하는 것이 가능
– 초음파 촬영술과 외부 전자감시 장치를 사용하면서 태아와 태아의 환경을 사정할 수 있는 방법
– 생물학적 계수 : 5요인 (태아 호흡량, 태아 신체운동, 태아 긴장도, 양수량, 태아심음)
– 결과해석 : 합계 점수 8~10점은 정상 → 태아 기사 위험 거의 없음
| 항목 | 정상 – 2점 | 비정상 – 0점 |
| 태아호흡운동 (fetal breathing movement, FBM) | • 30분 관찰 중 30초↑, 지속호흡 1회↑ | • 30분 관찰 중 호흡 30초↓ |
| 태동 (fetal movement) | • 30분 관찰 중 사지/몸통 태동 3회↑ | • 30분 관찰 중 태동 2회↓ |
| 태아 긴장도 (fetal tone, FT) | • 30분 관찰 중 적어도 신전 운동 1회↑ | • 느린 신전, 굴곡, 움직임이 없는 경우 |
| 양수량 (amniotic fluid volume, AFV) | • 2개의 수직면 내 2cm 넘는 양수포켓이 적어도 1개 | • 수직으로 2cm 넘는 양수포켓이 없는 경우 |
| 반응성 태아심음 (reactive FHR in a non-stress test) | • 20분 내 태아 움직임과 함께 심음이 15bpm 이상 상승, 15초 이상 지속하는 경우가 2회 이상 | • 40분 내 반응성 태아심음 없거나 1회 있을 때 |
양수 정상 + 6점 → 태아 가사 가능성 있으므로 24시간 이내 다시 측정
양수 비정상 + 6점 → 태아가사 위험
양수 비정상 + 4점 → 태아가사 위험 매우 높음
양수 비정상 + 2점 → 태아가사 거의 확실
양수 비정상 + 0점 → 태아 가사 확실
변형된 생물학적 계수
– 양수지수(AFI)와 무자극성검사(non stress test, NST)를 결합한 것
– NST
- 태아가 움직일 때 심박동이 증가하는 것을 이용하여 태아 건강 상태를 간접적으로 평가
- 임신 32주 이후부터 검사 시행
- 방법 : 자궁수축변환기, 체외초음파 탐촉자를 부착, 태동이 느껴질 때 산모가 스위치를 누르면 태아심박수와 태아의 움직임이 함께 기록
- 결과
- 반응 (reactive) : 산모가 태동을 느꼈을 때 태아 심음이 기준선보다 15bpm 이상으로 상승하여 15초 이상 지속하는 것이 20분 동안 2회 이상 나타나는 경우
- 무반응 (nonreactive) : 40분이상 충분한 태아심박수의 증가가 없는 경우
– 장점 : 시간 소요 적음, 태아의 상태를 잘 예측, 수행 간단
– 결과 : 무자극검사의 반응 여부에 관계없이 AFI가 5cm 이하이면 비정상
간호
– 검사 절차에 관한 정확한 정보 제공 → 임부 불안 완화
– 검사의 안전성을 충분히 설명
– 초음파 노출 시간에 위험은 없으나 무시할 수는 없음
복부 초음파
– 질식 초음파검사에 비해 해상도는 떨어지지만, 넓은 골반구조 관찰 가능
– bowel 내 gas는 통과가 안됨으로 골반구조를 보기 위해서는 방광을 채움
– 임신 2,3기에는 방광을 채울 필요없음
– 방광채움 : 소변을 참거나 검사 2시간 전 방광을 채움, 수분섭취 혹은 Nelatone
질식 초음파
– 쇄석위 상태
– 골반을 상승시키기 위해 둔부아래 타월이나 쿠션 등을 대줌
– 프로브의 압박감을 느낄 수 있다.
자기공명기(MRI)
– CT와 달리 이온화된 광선을 사용하지 않음
– 요오드화된 조영제를 주입할 필요 없음
– 체내 혈관조직을 평가할 수 있어 어떠한 생물학적 위험도 배제할 수 있음
– 비침습적이며 다양한 면의 영상 제공
– 평가 내용
① 태아구조 (중추신경계, 흉선, 복부, 위장계, 근골격계)와 전반적인 성장
② 태반 : 위치, 밀도, 영양막성 질환의 평가
③ 양수의 특성 → 원자의 크기가 작은 것을 파악하기 위해 최근에 개발된 양자 MRI 기술로 원자 수준에서 물질의 특성을 탐구하는 데 사용
④ 모체구조 : 자궁, 경부, 부속기, 골반
⑤ 조직과 기관의 생화화적 상태[pH, ATP]
⑥ 연조직, 대사성 또는 기능상의 기형
– 앙와위, 20~60분 소요
– 모체비만, 양수과소증 등 초음파 진단 어려운 경우에 MRI 사용 but 임신 중 안전성에 대해 정확히 밝혀지지 않았음
태아경검사(Fetoscope)
– 국소마취하에 임부의 복벽을 통해 영상 장치가 있는 가는 관을 자궁에 삽입하여 태아의 모양을 직접 관찰하거나, 태아의 기형을 치료하기 위한 검사(태아의 피부, 근육, 간 등 조직검사) 및 치료(쌍태아간 수혈증후군, 선천횡격막탈장, 하부요로계 폐쇄, 천미골 기형종 등) 방법
– 유전성 혈액질환(예 : 경상적혈구빈혈)의 진단을 위한 태아 혈액표본을 채취하는 데 사용
– 위험율 : 출혈, 감염, 조산 등
→ 조산 위험 있어서 널리 사용하지 않음
– 예방적 자궁수축억제제, 항생제 투여가 필요함
양막경검사(amnioscopy)
– 자궁경부를 통해 양막 주머니 내로 양막경을 삽입하여 직접 양막안을 보는 검사
예) 결과 해석 : 초록색 양수가 보이면 태아질식 의미(태변)
– 조건 : 경부가 1cm 이상 개대 되어야 함
→ 특수 장비 필요하기 때문에 잘 사용하지 않음
매일 태동측정
– 태아의 건강상태를 파악하기 위하여 임부가 태아의 움직임을 사정하는 것
– 장점
- 엄마와 태아의 애착을 증진시킴
- 임부가 가정에서 불편없이 시행할 수 있고 고도의 기술 필요하지 않음
– 태동은 태아가 건강하다는 징후
– 일반적으로 태동은 태아 심음이 사라지기 12~24시간 전에 멈추었음
– 특히 자간전증, 당뇨병, 자궁내 성장부진, 과숙아 등의 경우 매일 태동측정법을 권장
– 방법
① Cardiff count to ten : 매일 아침마다 처음 10번의 태동을 세어 보는 방법
② Sadovsky : 매일 식사 후 마다 4번씩 태동을 세어 보는 방법
– 교육내용
① 1시간 이내 3회 이상의 태동은 안심
② 12시간 동안 전혀 없으면 경고징후로 보고하도록 함
③ 1시간 이내에 2회 이하로 태동을 느끼면 → 무자극검사, 자궁수축검사, 생물리학적 검사 등을 받도록 함
태아감시와 태아 심박동 양상
전자 태아감시장치
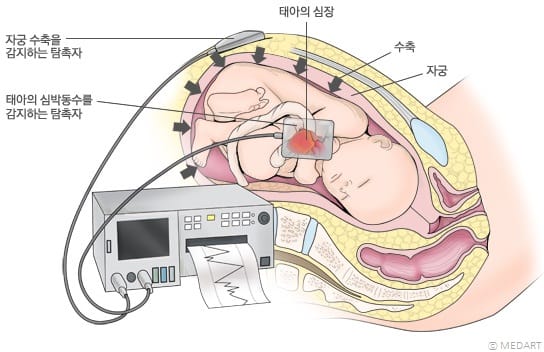
외부 태아감시기 (external fetal monitoring)
– 외부 변환기를 임부의 복벽에 부착하여 태아심박동수(태아의 등)와 자궁수축(자궁저부 위치) 양상관찰
– 단점
- 임부의 비만, 태아의 후방후두위
- 태반이 앞쪽에 부착된 경우 신호가 약할 수도 있음
- 임부가 움직일 때마다 재조정 필요
– 방법
- 태아심박동이 최고의 강도로 느껴지는 곳에 변환기를 부착 (태아심박동 측정)
- 모체의 자궁저부 위 복부에 변환기를 부착하여 탄력벨트로 고정 (자궁수축 측정)
- 변환기를 통해 전달된 태아심박동수와 자궁수축상태는 그래프 용지에 기록됨
– 사용
- 산전검사를 위해 사용
- 양막파열 전 분만 1기 동안 사용
- 분만 중 자궁수축상태에 따른 태아심박동수의 변화 양상을 지속적으로 파악 가능
내부 태아감시기 (internal fetal monitoring)
– 장점 : 태아와 임부의 움직임이나 임부의 신체 크기에 영향을 받지 않음
→ 외부 감시장치보다 분만 시 태아 건강에 대해 정확한 정보를 제공
– 조건
- 양막이 파열되어야 함
- 자궁경관이 충분히 개대(2~3cm) 되어야 함
- 태아의 선진부가 나선전극 또는 자궁내 압력카테터 또는 둘 모두를 부착할 수 있게 하강해야 함
– 방법
- 태아두피에 나선형 전극을 부착시켜 태아심박동을 사정
- 자궁내 압력 카테터(IUPC)를 삽입하여 자궁수축과 이완을 측정하는 방법
- 자궁내압 측정이 가능함
– 주의사항
- 전극을 부착하기 위한 시술과정은 무균술 적용 (감염발생율 감소, 일회용 카테터)
- 전극부착 시 태아의 얼굴, 봉합 부위, 천문 부위, 경부, 회음 부위(둔위) X
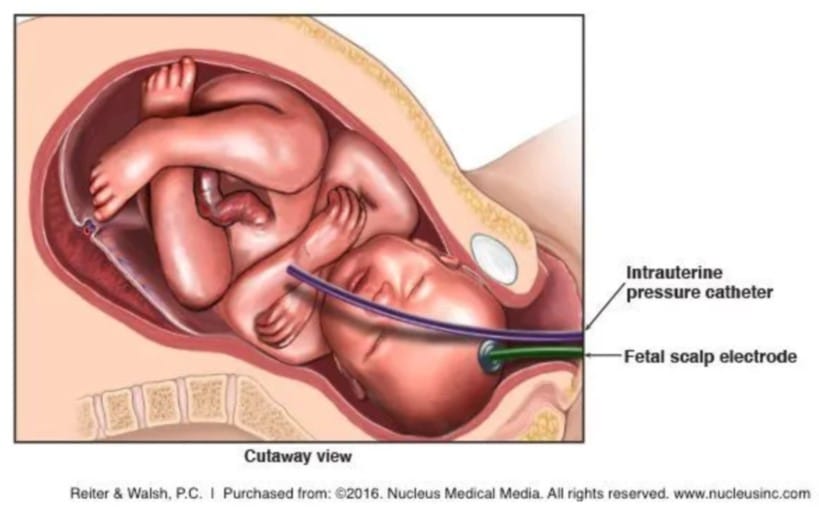
– 태아 심박동수 정상범위 : 120~160회/분
– 수축시 자궁내압 : 50~75mmHg
– 이완시 자궁내압 : 8~15mmHg
– 현재는 외부감시장치가 잘 나와 내부감시장치는 감염의 문제가 많아 사용하지 않음
산전 태아감시
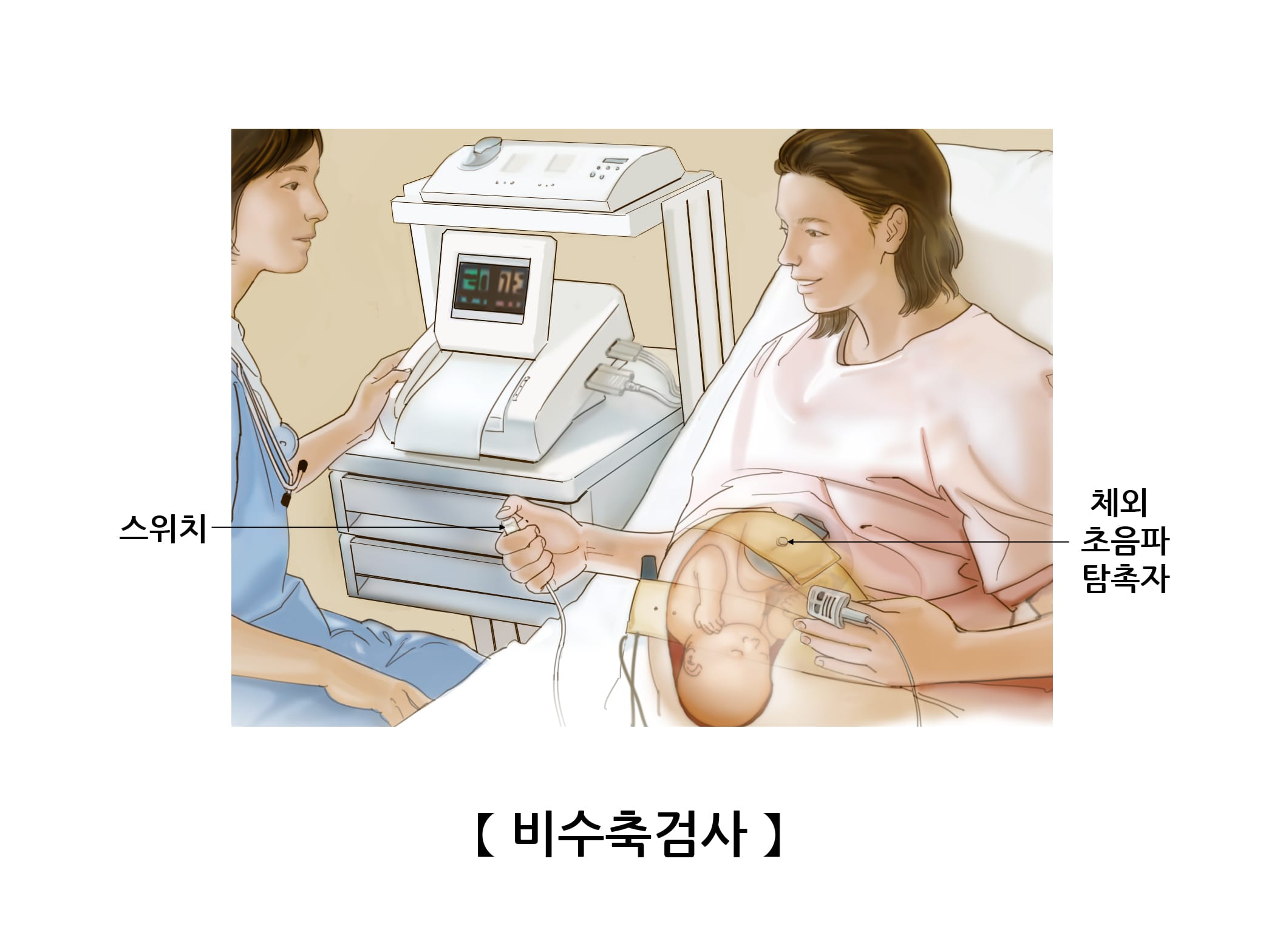
① 무자극 검사 (비수축검사, nonstress test, NST) ★★★★
– 산전에 태아의 건강을 평가하기 위해 널리 사용
– 근거 : 태아가 자궁 내에서 움직일 때 반응하는 심박동양상에 근거
예) 건강한 태아는 움직이면 심박동 수 상승
– 태아에게 저산소증, 산독증, 약물복용(진통제, 진정제, β-차단제), 태아수면상태, 선천성 기형 경우 상승 X
– 장점 : 병원이 아닌 곳에서도 쉽게 사용, 편리, 저렴, 금기증 없음
– 단점
- 태아가 수면주기에 있는 경우 – ‘무반응’으로 나타날 수 있음
- 산모가 약물복용 – ‘무반응’으로 나타날 수 있음
- 미성숙한 상태 – ‘무반응’으로 나타날 수 있음
- 자궁수축검사(CST, constraction stress test)나 생물리학적 계수를 사용하는 것보다 정확하지 않음
– 방법
- 앙와위(x) → 체위성 저혈압예방을 위해 반좌위(o)
- 태아 심박동 변환기는 임부의 복부에(수용성 젤을 묻히고) 부착 → 태아심박동 기록
- 자궁수축변환기는 자궁저부에 부착 → 태동을 감지
- 임부가 태동을 느낄 때 모니터와 연결된 버튼을 누르면 태동이 차트에 기록
- 20~30분 소요, 태아수면상태인 경우 더 길어짐
– 결과 해석
| 결과 | 해석 | 임상적 의의 |
| 반응 (reactive) | • 20분간 태동과 동시에 태아심박동의 증가가 15회/분 • 15초간 지속되는 것이 2회 이상 | • 일주일에 두 번씩 무자극검사에서 ‘반응’으로 나오면 대부분의 고위험 임심은 계속해서 유지가 가능하다. |
| 무반응 (nonreactive) | • 40분간 태동과 동시에 태아심박동의 증가가 15회/분 이하이거나 15초 이하로 지속 | • 태아심박동의 양상과 변이성을 파악하기 위하여 복부 전자모니터를 시도하고 수축자극검사나 생물리학적 계수를 실시한다. |
| 불만족 (unsatisfactory) | • 기록된 태아심박동이 해석하는 데 부적합 | • 임상상황에 따라 24시간 내에 반복검사를 하거나 수축 자극검사를 실시한다. |
– 태아수면을 인해 태아심음 변이성 감소
– 태동에 따른 태아심음 변이성 나타남
② 자궁수축검사 (contraction, CST)
– 장점 : NST보다 태아의 위험상태를 조기에 발견할 수 있음
– 단점 : NST 보다 시간 더 소요 (검사 시간 : 90분), 경제적인 부담이 큼
– 절대 금기증
- 조기파막
- 과거의 전통(고전적) 제왕절개 분만력 : 고전적인 방법은 자궁의 힘과 견고함이 약화될 수 있어 자궁파열 위험이 있음으로 금기
- 과거의 조기분만
- 전치태반
- 태반조기박리
– 자궁수축 유도방법
가. 유두자극 수축 검사
– 유두 자극(유두를 마사지하고 잡아당기도록 함) → 뇌하수체 후엽 옥시토신 방출 → 자궁수축 유발
결과) 10분 내에 3회 이상의 자연적인 수축이 있고, 변이성(다양성) 하강이나 만기하강이 없어야 정상
– 자극시 자궁수축 빈도가 적절하게 나타나거나 과하게 나타나는 경우 검사 중단
– 원하는 자궁수축이 나타나지 않으면 옥시토신자극 자궁수축검사를 실시
나. 옥시토신자극 수축 검사
– 옥시토신을 IV용액에 희석해서 주입(정확한 용량을 주기 위해 조절기 사용) → 수축 유발
방법) 10분 내에 3회의 자궁수축이 있을 때까지 15~20분 간격으로 투여량을 증가
– 해석
| 결과 | 해석 | 임상적 의의 |
| 음성 (negative) | • 10분 내에 40~60초간 지속되는 자궁수축이 적어도 3회 이상 있고 변이성 하강이나 만기 하강이 없을 때 | • 태아가 분만 시 생존 가능하고 1주일 동안 건강할 것을 확인함 • 적응증이 있으면 더 자주 검사해 볼 필요가 있음 |
| 양성 (positive) | • 수축의 절반 이상에서 지속적인 만기하강이 있을 때 | • BPP 같은 다른 방법을 사용하여 태아의 건강을 사정해보고 임신중절을 고려한다. 양성은 주산기 이환과 사망의 위험이 높다는 것을 의미한다. 의사는 질 혹은 제왕절개분만을 선택한다. 모니터의 심박동반응을 고려하여 치료방법을 결정하고 무자극검사와 수축자극검사를 24시간 내에 반복한다. |
| 의심 (suspicious) | • 수축의 절반 이하에서 만기하강이 나타나며 수축양상도 있을 때 | • 해석할 수 있는 자료가 수집되지 않으면 태아사정을 위해 다른 방법을 사용 |
| 과자극 (hyperstimulation) | • 매 2분 간격보다 더 자주 혹은 90초 이상 지속 혹은 긴장도가 계속 상승하면서 자궁수축이 오고 만기하강이 있을 때 | |
| 불만족 (unsatisfactory) | 부적절하거나 해석할 수 없는 수축양상을 보일 때 |
무자극검사(NST) : 태동에 대한 반응으로 태아 심박수가 증가하는지 검사 → 태아의 건강상태를 사정
자궁수축검사(CST) : 태아에게 스트레스(수축)를 주어 심박동을 평가 → 자궁-태반기능을 평가하는 검사
- AI-900 시험 나오는 것들 (틀리기 쉬운 개념들)
- 챗GPT 덕분에 실명위기에서 간신히 벗어난 사람
- (유머) “자 환자분 아프면 말하세요~”
- 대한민국 성형수술의 역사
- 쯔양에게 5년 동안 후원받은 보육원 원장님 인터뷰